ПУЗЫРНО-МОЧЕТОЧНИКОВЫЙ РЕФЛЮКС
ПУЗЫРНО-МОЧЕТОЧНИКОВЫЙ РЕФЛЮКС
Пузырно-мочеточниковый рефлюкс (ПМР) - противоестественный заброс мочи из мочевого пузыря в мочеточник.
В детской практике ПМР - одна из наиболее частых причин вторичного сморщивания почек с потерей функции. Во-первых, обратный ток мочи не обеспечивает полной эвакуации проникающей в мочевые пути микрофлоры, что приводит к хроническому воспалению почек (пиелонефриту). Во-вторых, в момент заброса мочи в почечную лоханку давление в ней многократно возрастает, что приводит к механическому повреждению почечной ткани. Исходом хронического воспаления и избыточной гидродинамической нагрузки является рубцевание почечной ткани с потерей функции (вторичное сморщивание почки, нефросклероз).
Существует 3 основных причины возникновения ПМР. Все они приводят к недостаточности клапанной функции внутрипузырного отдела мочеточника. Наиболее распространенная у детей - врожденная аномалия устья мочеточника. Вторая - повышенное давление в мочевом пузыре, обусловленное нарушением его функции или препятствием в мочеиспускательном канале. Третья - хронический цистит, при котором нарушается эластичность тканей внутрипузырного отдела мочеточника.
КЛАССИФИКАЦИЯ
Существует 5 степеней ПМР. Критериями классификации является «высота» заброса мочи и степень расширения мочеточника (рис. 1).
 |
| Рис. 1. Степени пузырно-мочеточникового рефлюкса. |
СИМПТОМАТИКА
Изредка имеются жалобы на боли в животе или в поясничной области стороне поражения. Но чаще всего пузырно-мочеточниковый рефлюкс не проявляет себя клинически до развития пиелонефрита. Последний имеет характерную клинико-лабораторную картину, хорошо известную педиатрам. В острой фазе заболевания отмечается высокая температура, симптомы интоксикации. В анализах мочи повышается количество лейкоцитов, появляется белок. В анализах крови также определяется повышенный уровень лейкоцитов, увеличенная СОЭ. Как правило, детей с острым пиелонефритом педиатры направляют на стационарное лечение, после которого обычно проводится обследование по урологическому профилю.
ДИАГНОСТИКА
(описание диагностических процедур см. в разделе «Методы обследования»)
Основным методом диагностики ПМР является цистография. Кроме выявления собственно рефлюкса, определения его степени, она позволяет также получить информацию о проходимости мочеиспускательного канала и заподозрить нарушение функции мочевого пузыря. Дополнительную информацию о состоянии органов мочевыделения у детей с ПМР позволяет получить внутривенная урография, исследование функции мочевого пузыря, цистоскопия и лабораторные анализы. Остаточная функция пораженной почки определяется на основании радиоизотопного исследования, так как при критическом нарушении функции устранение рефлюкса не всегда целесообразно и оптимальной помощью пациенту может оказаться удаление почки.
ЛЕЧЕНИЕ
Методы лечения разных форм ПМР отличаются друг от друга. При первичных рефлюксах, возникающих на фоне аномалии устья мочеточника, необходимо воздействие на выходной отдел мочеточника (хирургические или эндоскопические вмешательства).
При вторичных ПМР проводится лечение заболеваний, приводящих к их возникновению (лечение цистита, дисфункции мочевого пузыря, восстановление проходимости мочеиспускательного канала).
Форма рефлюкса уточняется при цистоскопии по состоянию устьев мочеточников. Поэтому для выбора верной тактики лечения необходимо обследовать ребенка в специализированном урологическом стационаре, имеющем большой опыт в области урологической эндоскопии.
ХИРУРГИЧЕСКИЕ МЕТОДЫ ЛЕЧЕНИЯ
До настоящего времени в большинстве российских урологических стационаров практикуется хирургическое лечение пузырно-мочеточниковых рефлюксов. Задача всех антирефлюксных операций заключается в создании достаточно протяженного подслизистого отдела мочеточника. При этом моча, заполняющая мочевой пузырь, прижимает эластичную верхнюю стенку мочеточника к нижней, лежащей на довольно плотном мышечном слое мочевого пузыря, что обеспечивает клапанную антирефлюксную функцию (рис. 1).
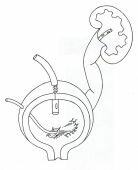 |
Рис. 1. Схема антирефлюксной операции. |
Несмотря на высокую эффективность хирургических вмешательств (разные методики позволяют добиться положительных результатов в 75 - 98% случаев), все они имеют существенные недостатки: высокую травматичность, необходимость в длительном комбинированном наркозе. Для свободного оттока мочи в послеоперационном периоде мочевые пути должны быть в обязательном порядке временно дренированы трубками (см. рис. 7), которые выводятся на кожу. Первые дни после операции дети проводят в отделениях реанимации, так как нуждаются в интенсивной терапии и наркотическом обезболивании. Продолжительность даже неосложненного госпитального периода после полостной операции составляет в зависимости от характера перенесенного вмешательства от 14 до 30 суток. Следует учитывать и возможность ранних и поздних послеоперационных осложнений, таких как кровотечение, обострение пиелонефрита, рубцовое сужение анастомоза (места сшивания мочеточника с мочевым пузырем), рецидив пузырно-мочеточникового рефлюкса. Последние 2 осложнения предполагают повторные операции на мочеточниках, которые в условиях рубцевания тканей проходят значительно тяжелее и эффективность их ниже, чем первичных.
ЭНДОСКОПИЧЕСКОЕ ЛЕЧЕНИЕ ПУЗЫРНО-МОЧЕТОЧНИКОВОГО РЕФЛЮКСА В РДКБ
В отделении урологии РДКБ с 1991 года для лечения ПМР применяется эндоскопический метод. Возрастных ограничений нет. На сегодняшний день это лечение проведено более чем 1.500 пациентов. Эффективность эндоскопического лечения, по нашим данным, составляет около 95 % (до 85% больных избавляются от ПМР после однократного вмешательства).
Суть метода заключается в восстановлении нарушенной антирефлюксной функции мочеточника путем введения под его выходной отдел жидкого инертного («безразличного» для человеческих тканей) полимера (рис. 2-а). Полимер формирует бугорок, который после застывания служит жесткой опорой для мочеточника, верхняя стенка которого, плотно прилегая к нижней, обеспечивает клапанную антирефлюксную функцию (рис. 2-б).
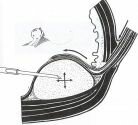
|
|
| А | Б |
| Рис. 2. Схема продольного среза пузырно-мочеточникового сегмента. Эндоскопическая имплантация полимера под устье мочеточника. Объяснение в тексте. | |
Вмешательство проводится в ходе цистоскопии, под кратковременным ингаляционным (масочным) или внутривенным наркозом. Используются современные детские операционные цистоскопы фирмы «STORZ» (Германия) и специальные иглы. Продолжительность процедуры составляет в среднем 10-15 минут. Тяжесть вмешательства определяется тем, насколько легко ребенок переносит анестезию. Как правило, через 2-4 часа состояние пациента полностью нормализуется. Через 3-5 суток дети выписываются под амбулаторное наблюдение. До выписки проводится антибактериальная профилактика пиелонефрита.
Контрольное обследование проводится в РДКБ через 3-6 месяцев. При рецидиве ПМР проводится повторное эндоскопическое вмешательство. Итоговая эффективность эндоскопического метода, по нашим данным, составляет около 95 %. До 85% больных избавляются от ПМР после первой процедуры (рис. 3).
 |
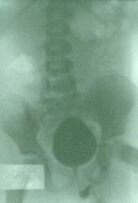 |
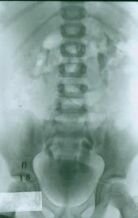 |
| А | Б | В |
| Рис. 3. А – пузырно-мочеточниковый рефлюкс с 2-х сторон (слева – 5 степени, справа – 4 степени). Б – через 6 месяцев после эндоскопического лечения ПМР нет. В – при внутривенной урографии отмечается удовлетворительный пассаж мочи по обоим мочеточникам. | ||
Таким образом, высокая эффективность при малой травматичности, по нашему мнению, определяет приоритетное положение эндоскопических вмешательств по отношению к антирефлюксным операциям. Небольшая часть больных, у которых ПМР неустраним эндоскопическим путем, может быть оперирована без технических сложностей, связанных с предшествовавшим эндоскопическим лечением.